Шунтирование желудка (гастрошунтирование)
Бариатрическое гастрошунтирование, или шунтирование желудка по Roux-Y (Ру-И), — мировой золотой стандарт хирургического лечения ожирения. Методика позволяет нормализовать вес, характеризуется выраженным и долгосрочным эффектом, вплоть до бессрочного, и минимальным риском осложнений. Существенно улучшает качество жизни больных с тяжелой степенью ожирения.
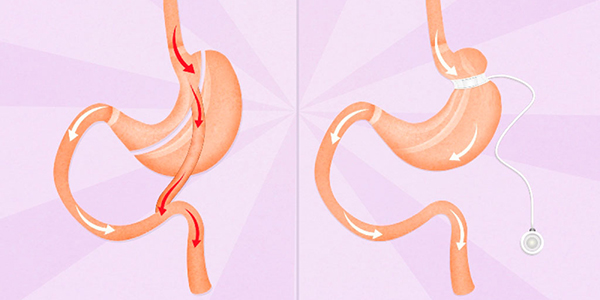
Принцип методики
В ходе операции формируют «малый желудок» объемом до 100 мл. Еда из него сразу поступает в тонкий кишечник. В результате человек быстро насыщается небольшим количеством пищи, а всасывание жиров и углеводов уменьшается. Таким образом снижается повышенный аппетит и нормализуется пищевое поведение. Вес снижается физиологическим путем, поэтому нормализованная масса тела стабильна и нормально удерживается.

Узнайте больше про заболевания и их лечение:Основные принципы хирургического лечения и виды оперативного доступа
Эффективность операции
В течение первого года после операции пациенты с ожирением сбрасывают в среднем 70 % лишнего веса (лишний вес = фактический вес при ожирении — нормальный вес). Например, человек с ростом 170 см весит 110 кг. Его максимальный нормальный вес в соответствии с рекомендациями ВОЗ — 72 кг, то есть лишний вес — 38 кг. В результате проведения операции шунтирования уже через год он сбросит ~70% от 38 кг — то есть почти 27 кг — и будет весить 83 кг.
Спустя примерно два года после операции вес стабилизируется. Общая потеря лишней массы к этому времени достигает 80 %. Если пациент продолжает придерживаться сформированных пищевых привычек и нормальной двигательной активности, вес окончательно нормализуется и результат сохраняется пожизненно.
Преимущества желудочного шунтирования
Операция помогает добиваться лучших результатов, чем бандажирование, резекция или пликация даже у больных с тяжелой степенью ожирения и ИМТ ≥ 50. С помощью процедуры удается остановить прогрессирование сопутствующих ожирению вторичных патологий:
- сахарного диабета;
- артрита;
- варикозного расширения вен;
- гипертонии;
- ишемической болезни сердца;
- холестеринемии;
- мочекаменной болезни;
- импотенции;
- жировой дистрофии печени;
- недержания мочи;
- хронических головных болей;
- бесплодия.
Процедура обратима — после того как пациент избавится от ожирения, естественный путь продвижения пищи можно восстановить.

Показания
- ожирение с ИМТ ≥ 40 и выше;
- ИМТ ≥ 35 на фоне тяжелого течения вторичных патологий.
Противопоказания
- острые состояния;
- ИМТ ≤ 30;
- онкологические патологии;
- алкоголизм, наркомания;
- психические расстройства;
- беременность и грудное вскармливание;
- невозможность либо нежелание пациента придерживаться после операции здорового образа жизни.
Подготовка
Если после операции пациент не будет придерживаться рекомендованного врачом пищевого и двигательного режимов, малый желудок растянется, и вес вернется — то есть операция не даст результата. Поэтому на подготовительном этапе с больным работают диетолог и психолог.
Чтобы свести к минимуму риск возможных осложнений, перед операций проводят обследование. Пациенту назначают:
- фиброгастроскопию — осмотр полости желудка с помощью микровидеокамеры;
- флюорографию;
- ЭКГ;
- анализы крови — общий, на группу крови и резус-фактор, инфекции, биохимию и свертываемость.
Кроме этого показаны консультации анестезиолога, хирурга, эндокринолога, психолога и терапевта. При необходимости проводят санацию полости рта.
За неделю до операции
- исключите из рациона алкоголь, мучное и сладости;
- сократите до минимума жиры;
- съедайте в день не больше 1 порции риса, картофеля и других крахмалсодержащих продуктов, сладких овощей и фруктов;
- по согласованию с врачом отмените прием лекарственных препаратов, влияющих на свертываемость крови;
- пейте не меньше 1,5 литров воды в день.
Накануне операции показан ранний легкий ужин. Вмешательство проводят натощак после 12-часового голода. За 2 часа до операции нужно прекратить пить.
Как проводят операцию
Шунтирование желудка делают под общим наркозом в лапароскопической технике — без рассечения брюшной полости, через микроразрезы 1 см. В них вводят лапароскоп — оптоволоконный зонд с миниатюрной видеокамерой — и микрохирургические инструменты.
Хирург делит желудок на два отдела — верхний малый и нижний большой. Вместе с нижним отделом он исключает из пищеварительного процесса 12-перстную кишку — именно в ней идет процесс всасывания жиров. Тонкую кишку соединяют с верхней частью желудка.
Нижний отдел желудка и 12-перстную кишку сверху ушивают наглухо, при этом их проходимость полностью сохраняют. Это обеспечивает физиологический отток желчи, а сок поджелудочной железы поступает в тонкий кишечник и участвует в переваривании пищи.
Хирургический инструментарий извлекают, а микроразрезы ушивают. Сверху накладывают стерильную повязку. Длительность манипуляций ~2 часа.
Послеоперационный период
К концу первых суток пациент уже самостоятельно передвигается по палате стационара. Послеоперационную болезненность купируют обезболивающими; в плановом порядке обрабатывают швы и меняют послеоперационную повязку.
В первые сутки разрешается пить воду. На вторые сутки можно есть протертые мясные супы-пюре на бульоне, пить соки, молоко и кисломолочные напитки. С 3-го дня разрешены овощные пюре, йогурты, разваренные каши и измельченные в блендере блюда. Выписка из стационара — на 4-е сутки.
Так как количество поступающей пищи резко ограничено, а рацион — низкокалорийный (800-1 200 ккал), он должен состоять исключительно из продуктов, богатых ценными нутриентами (а не пустыми калориями). Чтобы компенсировать сниженное всасывание питательных веществ в кишечнике, со 2-й недели начинают принимать препараты железа и поливитамины.
Протертая диета показана в течение 2 недель. После этого можно есть мягкую пищу — отварные и консервированные измельченные продукты. Крайне важно есть медленно и тщательно пережевывать пищевой комок, чтобы крупные кусочки не заблокировали вход из малого желудка в кишечник. Также важно пить не меньше 6-8 стаканов воды или несладких напитков — чтобы поддерживать эвакуацию содержимого ЖКТ. Пить нужно медленно, за полчаса до и через полчаса после приема пищи; между едой — произвольно.
Спустя 2 месяца можно есть твердую пищу (так же тщательно пережевывать). Объем порции постепенно увеличивают и доводят до 1-1,5 стаканов на прием — это максимум. Из рациона исключают копчености, газированные напитки, алкоголь, сладости, слишком жирную еду.
В течение месяца после операции рекомендовано ограничивать физические нагрузки. Затем для поддержания нормального веса необходимы дозированные ежедневные тренировки длительностью не меньше получаса. Беременность придется отложить на 1-2 года — необходимо чтобы гинеколог подобрал прооперированной женщине подходящие контрацептивы.
Материалы, размещенные на данной странице, носят информационный характер и предназначены для образовательных целей. Определение диагноза и выбор методики лечения остается исключительной прерогативой вашего лечащего врача! С методами бариатрической хирургии, которые применяются в «СМ-Клиника», можно ознакомиться в разделе Хирургия ожирения.
Цены |
Цена (руб.) | В рассрочку* (руб.) |
|---|---|---|
| Консультация хирурга по операции (АКЦИЯ)* | 0 | - |
| Онлайн мнение врача по операции (АКЦИЯ) | 0 | - |
| Желудочное (билиопанкреатическое) шунтирование II кат. сложности | 125000 | от 12491 |
| Желудочное (билиопанкреатическое) шунтирование III кат. сложности | 145000 | от 14490 |
Лечение в кредит или рассрочку
Специалисты данного направления 3 врача
Вас также может заинтересовать
180 000 руб.













 Позвонить
Позвонить
 Записаться
Записаться



 Экстренная хирургия
Экстренная хирургия Экспертное онлайн мнение
Экспертное онлайн мнение Консультация хирурга
Консультация хирурга Амбулаторная хирургия
Амбулаторная хирургия Стационарная хирургия
Стационарная хирургия Малотравматичная хирургия
Малотравматичная хирургия Операционный блок
Операционный блок Стационар
Стационар